This post is also available in: English (Inglese)
Ieri 04/03/2020, si è tenuto un importante convegno sulla “Morte Cardiaca Improvvisa” presso l’università “Sapienza” di ROMA:

In occasione del convegno, sono intervenuto per parlare di Sindrome di Brugada, ed in particolare di BrugadaPhobia:

Di seguito i dettagli.
L’intervento ha inizio con una breve presentazione e con una sintesi delle motivazioni che mi hanno spinto ad occuparmi di Brugada ed in particolare degli aspetti psicologici e sociali di una sua diagnosi:





Ma per parlare di BrugadaPhobia, occorre parlare, seppur in maniera sintetica e non certamente esaustiva, di Sindrome di Brugada, mettendone in evidenza alcuni aspetti storici, epidemiologici, diagnostici e prognostici.

Come capita spesso, specie con gli italiani, le scoperte non vengono attribuite a coloro i quali le hanno fatte!

Tra il 1996 ed il 2000, alcune importanti pubblicazioni forniscono evidenze che pongono le basi per una maggiore comprensione della patologia e per la definizione dei criteri diagnostici, In particolare: Si comprende che il tipico aspetto elettrocardiografico può essere variabile nel tempo fino alla completa normalizzazione dell’ecg e che queste variazioni, possono essere modulate dal sistema nervoso autonomo e dall’assunzione di alcuni farmaci come ad esempio alcuni antiaritmici. Le fasi di prevalenza vagale, nei periodi di riposo, dopo pasti o durante la notte, accentuano l’anomalia elettrocardiografica, viene inoltre identificata una prima mutazione genetica possibilmente associata alla malattia, a carico del gene SCN5A presente sul cromosoma 3, che codifica per i canali cardiaci del sodio. Viene inoltre ipotizzata, da studi di laboratorio, una possibile elettrogenesi alla base dell’anomalia elettrocardiografica tuttavia, ancora oggi ci sono pareri contrastanti ed i meccanismi pato-fisiologici sottostanti la malattia non sono ancora ben conosciuti, anche se appare sempre più chiaro, che il problema non sia esclusivamente di tipo funzionale, come da sempre ipotizzato(a parte la prima descrizione di Nava), poiché sempre più evidenze, derivanti dalla clinica, confermano una possibile origine strutturale del disturbo. In fine, nel 2000, uno studio ad opera dei fratelli Brugada, descrive l’utilità di utilizzare i farmaci antiaritmici bloccanti i canali del sodio (come flecainide o ajmalina), per mettere in evidenza il caratteristico pattern di tipo 1 in soggetti in cui tale pattern non compaia all’ecg di base, con alta specificità diagnostica!

Nel 2002, un primo report di consenso di esperti, stabili le caratteristiche elettrocardiografiche ed i criteri diagnostici:

Per quanto riguarda la stratificazione del rischio aritmico nei pazienti asintomatici portatori di ecg “tipo Brugada”:

I primi sudi, pubblicati tra il 1998 ed il 2002, evidenziavano un rischio aritmico rilevante (circa il 30% a 3 anni), anche tra gli asintomatici portatori del tipico pattern elettrocardiografico (tipo 1). Di conseguenza, si è fatto un uso estensivo del termine “Sindrome di Brugada” anche in questa categoria di pazienti, ma soprattutto ciò ha portato ad un numero significativo, eccessivo, di impianti di defibrillatore in prevenzione primaria. In gergo si parla di J-ICD REFLEX, e cioè l’impianto automatico di un defibrillatore alla sola vista all’ecg di un onda J assimilabile ad un pattern ECG di Brugada!
Fortunatamente:

Questi livelli di rischio, sono probabilmente sovrastimati, poiché la maggioranza degli studi condotti, valuta non solo il reale arresto cardiaco, ma anche lo shock appropriato del defibrillatore. Ma tale evento, rappresenta evidentemente un surrogato dell’arresto cardiaco, poiché spesso, il defibrillatore interviene per interrompere aritmie (autolimitanti), e cioè che in assenza della scarica, terminerebbero spontaneamente, peraltro diversi studi, dimostrano come nel Brugada le aritmie spesso si interrompono da sole.
Quanto detto, si evence bene osservando il seguente grafico:

La linea in verde fa riferimento alla sola popolazione di asintomatici e riporta le percentuali di rischio su base annua (in nero), e su un periodo di follow up medio di 3 anni(percentuale in verde), mentre la numerosità di questa popolazione nei diversi registri, è rappresentata dalla barra in “rosa”.
E’ evidente come le percentuali di rischio riportate assumono valori importanti nei primi registri (ante 2003), che giustificavano un uso estensivo ed indiscriminato del termine “Sindrome di Brugada”, e poi vediamo che progressivamente nel tempo, con l’aumentare del numero di arruolamenti, ovvero con l’aumentare del numeri dei pazienti riconosciuti come affetti da Brugada, le percentuali di eventi si sono ridotte e, se ci concentriamo sui giorni nostri, notiamo che la percentuale di eventi annui nella popolazione di asintomatici si attesta sullo 0,2-0,4% (1% su follow up medio di 3 anni)
L’importante differenza di stima di rischio tra i primi registri e oggi, è dovuta al fatto che, essendo all’epoca la sindrome di recentissima descrizione, le casistiche erano poco numerose, e venivano selezionate famiglie di pazienti a rischio particolarmente elevato (I Brugada, in quel periodo, accoglievano pazienti provenienti da tutto il mondo, certamente con forme più gravi). Questo fenomeno, è molto comune in medicina ed è chiamato “the founders’ effect”: quando una nuova patologia è scoperta, si raccolgono sempre prima casi di pazienti con espressioni più severe della malattia, stessa cosa che ad esempio è successa per la cardiomiopatia ipertrofica.
Oggi, i pazienti asintomatici sono la popolazione prevalente nelle attuali casistiche, la cui frequenza annua di eventi si è ridotta, e si riduce costantemente nel tempo. Per cui la maggioranza dei diagnosticati, oggi, rappresentano una popolazione a bassissimo rischio aritmico.
A tal proposito, molto interessante è questo studio cumulativo prodotto a partire dall’analisi di 7 larghi studi prospettici:

In questo studio, del gruppo di Delise et.al., si è andati a selezionare tutti quegli studi che consentissero di valutare in maniera separata, la prognosi dei soggetti
asintomatici che non avevano avuto un impianto di ICD(+ di 1550 pts) evidenziando in questi pazienti un incidenza annua di eventi maggiori(sostanzialmente morte improvvisa) dello 0,5%- di cui lo 0,9% presentava un pattern di tipo 1 spontaneo mentre lo 0,08% aveva un pattern di tipo 1 indotto da farmaco(cioè con un rischio nettamente basso). Lo studio è importante poiché valuta esclusivamente i casi di arresto cardiaco reale, eliminando dalla valutazione lo shock appropriato dell’ICD che, come detto prima, rappresenta un surrogato dell’arresto cardiaco. Inoltre un’ altro aspetto interessante dello studio è dato dal fatto che, eliminando i primi registri che raccoglievano i casi di pazienti più gravi, e quindi con evidente bias di selezione, le percentuali di eventi si abbassavano ulteriormente: 0,38% per il tipo 1 spontaneo, e o,06% per il tipo 1 indotto farmacologicamente.
Alla luce di quanto detto, quali sono i problemi del Brugada?

Il primo problema è che evidentemente ci sono molti soggetti con ECG Brugada, ma pochi eventi legati alla malattia (eventi aritmici).
Secondo le attuali linee guida internazionali, prodotte dalla società europea di cardiologia, oggi è sufficiente la presenza dell’aspetto elettrocardiografico di tipo 1 (che sia spontaneo o indotto da farmaco) per consentire la diagnosi. Questa raccomandazione è di classe I, cioè condivisa praticamente all’unanimità dagli esperti che hanno redatto le linee guida, ma la classe di evidenza è C, cioè la più bassa, ciò vuol dire che ancora non ci sono evidenze robuste a supporto di questa raccomandazione.
Il recente studio SABRUS, una survey che ha coinvolto 23 centri in tutto il mondo, di cui 4 centri asiatici, dove pare che la malattia abbia una diffusione maggiore, analizzando la totalità dei raccolti da questi centri, ha documentato “”solo”” 678 casi di asintomatici che poi hanno avuto un primo evento aritmico. Certo questo dato non è rappresentativo di tutti i casi successi al mondo, ma da un idea di quanto bassa sia la probabilità di avere un evento per gli asintomatici.
Un altro importante problema è dato dal fatto che, in mancanza di un gold standard per la diagnosi, gli attuali test diagnostici e prognostici, presi singolarmente, hanno scarsa specificità:
- Il test farmacologico non è di dimostrata specificità

In un interessante editoriale dal titolo provocatorio: “Ognuno di noi ha una sindrome di Brugada fino a prova contraria?”, pubblicato sulla prestigiosa rivista “Heart Rhythm”, il Prof. Sami Viskin, riconosciuto esperto internazionale sulla sindrome, mette in evidenza come la specificità del test farmacologico, non sia ad oggi chiara, e come ciò comporti il rischio di avere “falsi positivi”, soprattutto se le probabilità pre-test di avere la sindrome sono basse (come ad es. il riscontro occasionale di un ecg con morfologia NON diagnostica, in assenza di ogni altro possibile fattore indicativo di sospetto). In base a ciò, Sami Viskin scrive nel suo editoriale: “… E’ tempo di fermarsi e riflettere, prima di effettuare test con farmaci bloccanti i canali del sodio, prima che la specificità del test sia chiaramente definita da larghi studi controllati.”
Alla luce di ciò, una recente conferenza di consenso di esperti internazionale, tenutasi a Shanghai, ha proposto di rivedere le linee guida per la diagnosi di Brugada considerando il valore del test farmacologico come un elemento probabilistico piuttosto che binario(diagnostico/non diagnostico). inoltre, per la prima volta si accenna alla BrugadaPhobia, poiché nella conferenza viene evidenziato che: “I pazienti che presentano un pattern di tipo 1 indotto, sono a particolare basso rischio aritmico. Questi pazienti, dovrebbero essere informati, sulle possibili conseguenze psicologiche derivanti dalla positività al test farmacologico a cui poi (giustamente) non segue alcuna terapia.
In tale conference, viene inoltre proposto uno schema a punteggio per la diagnosi di sindrome di Brugada, dove a diversi fattori viene assegnato un punteggio, e per avere una diagnosi di sindrome di sindrome di Brugada, si deve raggiungere un punteggio >= a 3.5. In questo schema,ad un tipo 2 o 3 che muta in tipo 1 dopo test farmacologico, viene assegnato un valore = 2, che quindi non è sufficiente, da solo, a stabilire una diagnosi.
- Il SEF non è specifico

Oltre a quanto descritto nella slide, una recente “pooled analysis”, evidenzia che uno studio elettrofisiologico condotto con protocolli poco aggressivi, risulta essere più specifico nell’individuare i pazienti a rischio aumentato, ad ogni modo è chiaro che l’esecuzione di tale esame assume particolare valore se condotto in pazienti con fattori di rischio multipli (ECG spontaneo, familiarità, sincope indeterminata).
- La genetica non è specifica

La genetica oggi non consente di fare diagnosi, ma può essere utilizzata per screening familiare, nel caso di diagnosi clinica di Brugada e riscontro della mutazione genetica nel probando. Per i pazienti: E’ importante capire che avere una mutazione genetica non vuol dire avere una Sindrome di Brugada! In un recente congresso tenutosi a Roma: “PLACE 2009”, la Prof. Priori in un suo intervento afferma come le conoscenze delle basi molecolari nella sindrome di Brugada siano limitate, per cui il ruolo attuale della genetica è basso.
- La variabilità elettrocardiografica
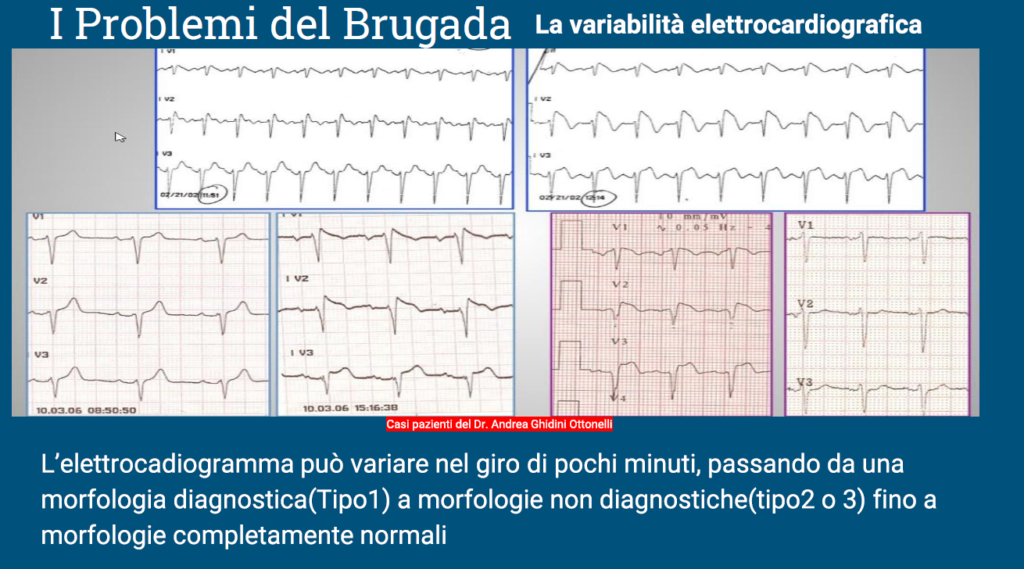
Nella slide, sono presenti alcuni tracciati ECG della casistica del Dr. Andrea Ghidini Ottonelli, che mi ha gentilmente fornito e che per questo ringrazio pubblicamente. Come si può notare, gli ecg possono variare anche nel giro di pochi minuti, da un quadro di normalità elettrocardiografica, ad uno degli aspetti di tipo 2 o 3 fino ad un evidente aspetto ecg di tipo 1 . Ciò pone essenzialmente 2 tipi di problema: da un lato la possibilità di non diagnosticare il pattern di Brugada, specie in soggetti da attenzionare particolaramente (es. con familiarità o con sincope indeterminata), dall’altro un certo accanimento nel voler individuare un pattern di Brugada a tutti i costi, in soggetti asintomatici che presentano solo il riscontro occasionali di pattern non diagnostici (es. tipo 2 o 3) ad es. somministrando indiscriminatamente un test farmacologico.

Attenzione al corretto riconoscimento di un pattern di tipo 2 o 3! Aspetti simili, sono di riscontro relativamente frequente nella popolazione giovane e sana e, da non trascurare, possono essere prodotti erroneamente all’ecg, da un non proprio corretto posizionamento degli elettrodi relativi alle derivazioni precordiali V1 e V2, che DEVONO essere posizionati al 4° spazio intercostale.
A tal proposito, Un interessante articolo pubblicato sulla rivista “The American Journal of Emergency Medicine” dal Dr. Walsh, evidenzia come nella pratica clinica, spesso gli elettrodi nelle derivazioni precordiali V1 e V2, non vengono posizionati correttamente. Ciò può determinare aspetti elettrocardiografici che possono essere interpretati ad es. come un pattern di Brugada di tipo 2 e quindi determinare erroneamente un sospetto diagnostico.
Cosa può accadere ad es. ad un paziente, a cui viene evidenziato un aspetto di tipo 2 all’ecg per un posizionamento non corretto degli elettrodi? Probabilmente un sospetto Brugada a cui segue un test alla Ajmalina che, in caso di positività stabilisce una diagnosi di “sindrome di Brugada”!

La slide riporta le informazioni derivanti da due importanti studi, lo studio multicentrico europeo di Sacher, et. al, ed i risultati del centro del gruppo di Pedro Brugada in 20 anni di esperienza. I due studi possono essere rappresentativi della attuale situazione in Europa:
- Il 70% dei soggetti presenti nei registri, hanno diagnosi di Brugada alla luce della sola positività al test farmacologico.
- La più comune ragione di impianto di defibrillatore risulta essere: “una positività al test farmacologico + induzione di FV allo studio elettrofisiologico”
- Popolazione con rischio molto basso di eventi aritmici, contro un rischio relativamente alto di sviluppare eventi avversi legati all’impianto di defibrillatore
Ma quali sono i rischi derivanti da un impianto di defibrillatore?

Sempre dagli studi citati nella precedente slide, risulta che in una popolazione caratterizzata prevalentemente da un profilo di basso rischio aritmico, gli eventi legati ad interventi inappropriati dell’ICD non è affatto trascurabile(16% nel registro di P.Brugada, 37% nello studio di Sacher). Inoltre uno studio basato su follow-up di lungo periodo di una popolazione Brugada con impianto di defibrillatore, mette in evidenza i possibili effetti collaterali in tale categoria di pazienti, che vanno dalla rottura dei cateteri fino ai possibili effetti pro-aritmici del defibrillatore.
Riepilogando:

Ma quali sono i problemi per i pazienti?

La slide chiarisce a quali problemi può andare incontro un asintomatico con occasionale riscontro di ECG con pattern di Brugada, da tenere presente, che soggetti con tali caratteristiche, sono rappresentativi della categoria di pazienti che comunemente si rivolge ad un ambulatorio cardiologico.
Allora mettiamo tutto sul piatto della bilancia e traiamone le dovute conclusioni.
Cos’è la BrugadaPhobia.

Il Prof. Sami Viskin, in un recente convegno tenutosi negli Stati Uniti prima, e successivamente in un suo articolo pubblicato sulla prestigiosa rivista “Circulation”, ha definito “BrugadaPhobia”, come “il terrore di morire improvvisamente, che affligge i pazienti asintomatici a cui è stata posta diagnosi o anche solo sospettata una sindrome di Brugada. Scrive Viskin nel suo articolo: “In base alle frequenti consultazioni via email, che ricevo da pazienti con sospetta sindrome di Brugada, sembra che una terrificante anticipazione di morte, affligga questi pazienti, e che questa prevale nei pazienti Brugada asintomatici, rispetto ad altri disturbi aritmogeni”.
Con il crescere nel tempo del numero di diagnosi in soggetti asintomatici, la BrugadaPhobia rappresenta un problema di rilevanza sociale, purtroppo ancora poco conosciuto e considerato, ma dalle possibili conseguenze deleterie per pazienti e familiari.
La BrugadaPhobia trova particolare alimento nelle “Fake News” che circolano in mananiera “virale”sui social e sul web:


Possibili conseguenze:

Ora vorrei parlare di un aspetto che ritengo particolarmente importante: La visione che si ha ascoltando le esperienze reali dei pazienti e che forniscono un quadro della realtà, che NON emerge nei convegni scientifici, lontana dalle “fredde statistiche” e dalle linee guida. Come si sa, nel bene e nel male, i social network forniscono il quadro reale di uno spaccato di società.
A tale scopo, l’esperienza di co-amministrare, assieme ad altri amici, di un gruppo Facebook dedicato alla “sindrome di Brugada” è stata per me di estrema importanza.
Ecco cosa accade sul gruppo Facebook, di cui nel solo mese di febbraio scorso, nel grafico in alto a destra della slide, si evidenzia il trend di crescita relativamente a nuove iscrizioni. Da tenere presente che il numero di nuovi ingressi è mediamente di 1-2 al giorno e che alla domanda di ammissione al gruppo la risposta tipica è “appena avuto diagnosi di sindrome di Brugada”

Questa è la rappresentazione reale della “BrugdaPhobia”!
E allora cosa fare per contrastarla?
Per prima cosa mi rivolgo a tutti voi, ed in particolare ai futuri medici ed infermieri che rappresentano la maggioranza dei presenti oggi in quest’aula; Mi permetto umilmente di darvi un consiglio: Dopo tanti anni dalla sua scoperta, l’elettrocardiogramma rimane un importante, centrale e fondamentale strumento di indagine, vanno bene anche gli screening elettrocardiografici, ma attenzione, l’ecg è un elemento di un iter diagnostico, può fornire un “warning”, ma la sua interpretazione va contestualizzata sempre rispetto alla particolare clinica ed anamnesi del paziente(ad es. c’è familiarità fortemente indicativa o sospetta? ci sono sintomi rilevanti?)…Esiste il paziente nella sua totalità! Ed anche l’opportunità di andare avanti o meno con un particolare iter diagnostico va sempre valutata in rapporto al beneficio che tale iter può dare al paziente: fare tutto ciò che è possibile fare, non sempre equivale a fare il meglio!
Nel merito, è importante specificare bene ad una determinata categoria di pazienti, a particolare basso rischio aritmico, che una possibile diagnosi, magari di pattern di Brugada e non per forza di sindrome di Brugada(per i pazienti l’uso dei termini è molto importante), può avere la sua importanza non perché li pone a particolare rischio di morte improvvisa, ma perché da loro la possibilità di rientrare in un regolare percorso di follow up clinico, e consente loro di seguire alcune indicazioni come evitare determinati farmaci, e trattare in maniera efficace la febbre, a scopo precauzionale e senza inutili ansie.
Contrastare le fake news sul web, attraverso campagne di informazione mirate (come questa), promosse dal mondo scientifico accademico, dalle associazioni, dai centri specialistici di riferimento.
Da parte dei medici, evitare la “medicina difensiva” ed anche un certo possibile accanimento diagnostico, per timore (giustificato) di sottovalutare il problema, anche conseguente alla fragilità degli attuali dati scientifici. Dal punto di vista medico-legale, occorre ricordare che se il medico si attiene alle linee guida internazionali (le quali ad es. attualmente adottano criteri abbastanza restrittivi sull’indicazione all’ICD) non può essere perseguito dalla legge se ha usato perizia, diligenza e prudenza.
Inoltre:

In conclusione:

Grazie a tutti, e permettetemi prima di chiudere una ulteriore slide,come piccolo tributo ed a ricordo del Prof. Andrea Nava, scomparso esattamente due anni fa, nel marzo del 2018, il quale ha dato enorme contributo ed impulso alla ricerca relativa alla morte cardiaca improvvisa, ed in particolare alla patologie cardiache aritmiche che ne stanno alla base!

Nella foto, alla vostra destra il Prof. Andrea Nava, a sinistra il Dr. Bortolo Martini, strettissimo collaboratore che, assieme a Nava, ha descritto il primo caso della sindrome, quello del paziente che vedete al centro: un cuoco che a 42 anni, nel 1984, aveva presentato un arresto cardiaco mentre stava parlando con il postino sui colli di Conegliano. Per sua fortuna veniva prontamente defibrillato dai mezzi di soccorso, ed è tuttora vivente senza aver mai più avuto una recidiva…. A dimostrazione di come sia difficile predire il rischio aritmico, anche in chi ha già avuto un precedente evento!

Di seguito il link alle slide.



BORTOLO MARTINI
superlativo!
Elio Catapano
Dr. Martini, un grazie con GRANDE Stima!
daniele
sono stato seguito dal prof Nava per anni qui a padova, persona fantastica , un vero Uomo/Medico.